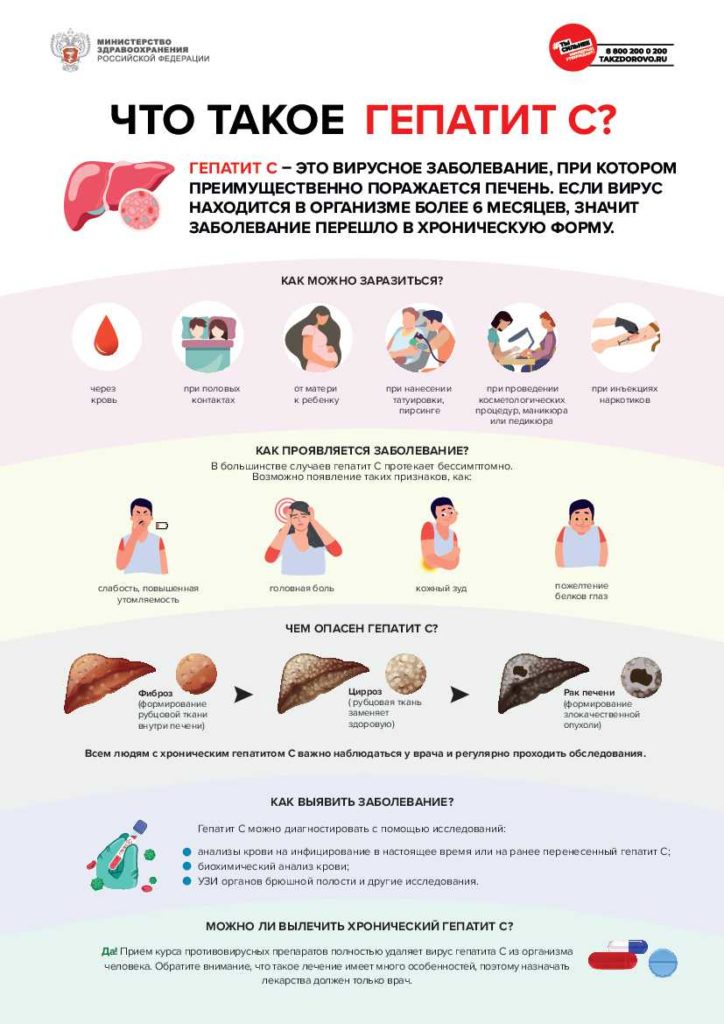
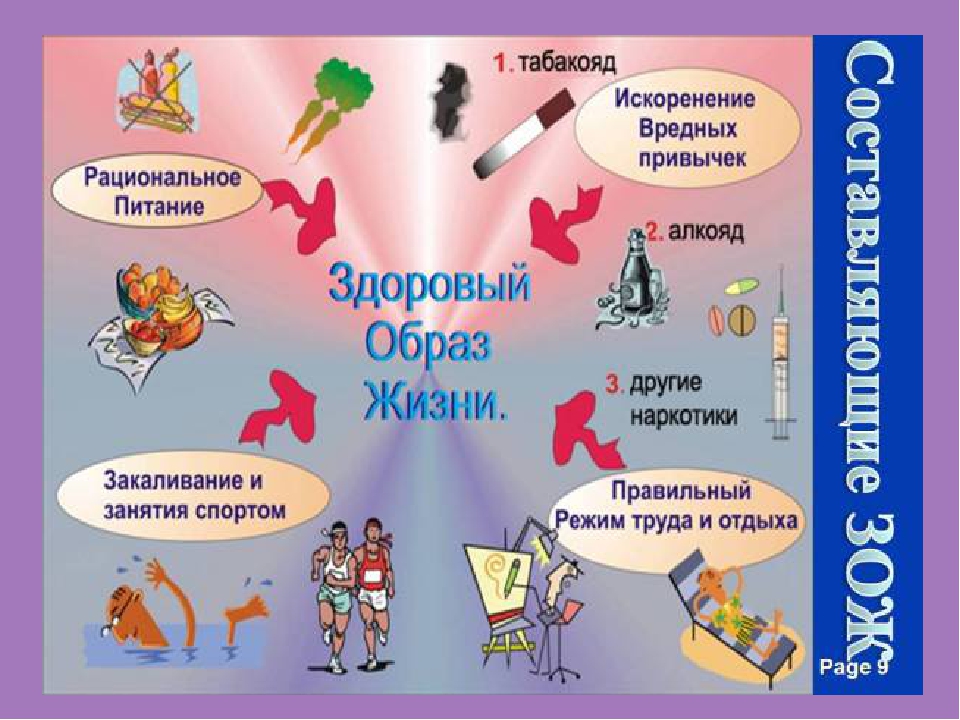
Профилактика
Что необходимо знать о желтухе новорожденных.
Желтухи у детей, находящихся на грудном вскармливании, часто являются причиной длительной (до 3-х месяцев) иктеричности кожных покровов, что не является патологией. Длительная непрямая гипербилирубинемия – это состояние, которое может быть обусловлено генетической предрасположенностью и встречается у 2,4% всех младенцев. Обычно она начинается с 3-5 дня жизни, достигает максимума в возрасте 2 недель, и постепенно возвращается билирубин к нормальному уровню в течение 3 — 12 недель. Младенцы с желтухой грудного молока имеют хорошую прибавку в весе, у них нормальный уровень печеночных трансаминаз, отсутствует гемолиз эритроцитов, нет симптомов интоксикации.
Алгоритм действия участкового педиатра при выявлении желтухи у новорожденного:
- Изучить анамнез и данные выписного эпикриза.
- Исключить желтуху «недостаточного потребления грудного молока», которая возникает при неоптимальной лактации в течение первой недели после родов, что приводит к недостаточному потреблению ребенком молока, потере веса, снижению частоты стула.
- Дать рекомендации матери по нормализации лактации, режиму вскармливания новорождённого (консультация специалиста по грудному вскармливанию).
- Измерить уровень билирубина, транскутанно или лабораторным способом. Допустимая концентрации общего билирубина в сыворотке крови:
с гестационным возрастом ≥35 недель — не более 256мкмоль/л,
с гестационным возрастом менее 35 недель – не более 171 мкмоль/л
- Исключить гемолиз эритроцитов.
- Исключить холестаз: увеличение концентрации прямого билирубина выше 17,1 мкмоль/л указывает на возможность патологического холестаза, что требует дальнейшего обследования.
- Появление ахоличного стула указывает на непроходимость желчных протоков.
- Фототерапия — основной метод лечения значительной части конъюгационных желтух. Эффективность зависит от ее интенсивности. Лечение проводят в домашних условиях с помощью фототерапевтического устройства на основе светодиодов (необходимо защищать глаза ребёнка спец.очками или непроницаемой повязкой и половые органы мальчиков – подгузником). Критерии возможности проведения домашней фототерапии:
— Клинически стабильный, адекватное кормление.
— Контроль уровня билирубина в динамике.
- При наличии показаний к фототерапии, но отсутствия возможности её проведения в домашних условиях, организовать госпитализацию ребёнка в стационар.
N.B.! Не прекращать грудного вскармливания! Не назначать препараты.
Не назначать выпаивание ребенка водой или раствором глюкозы!
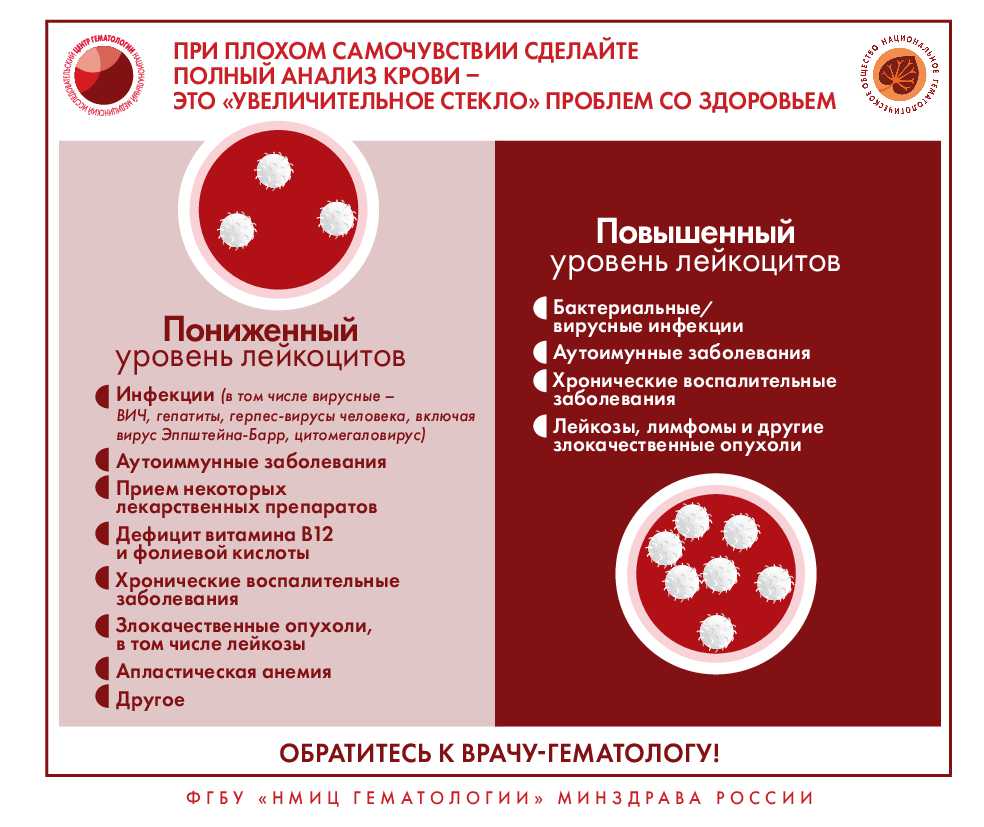
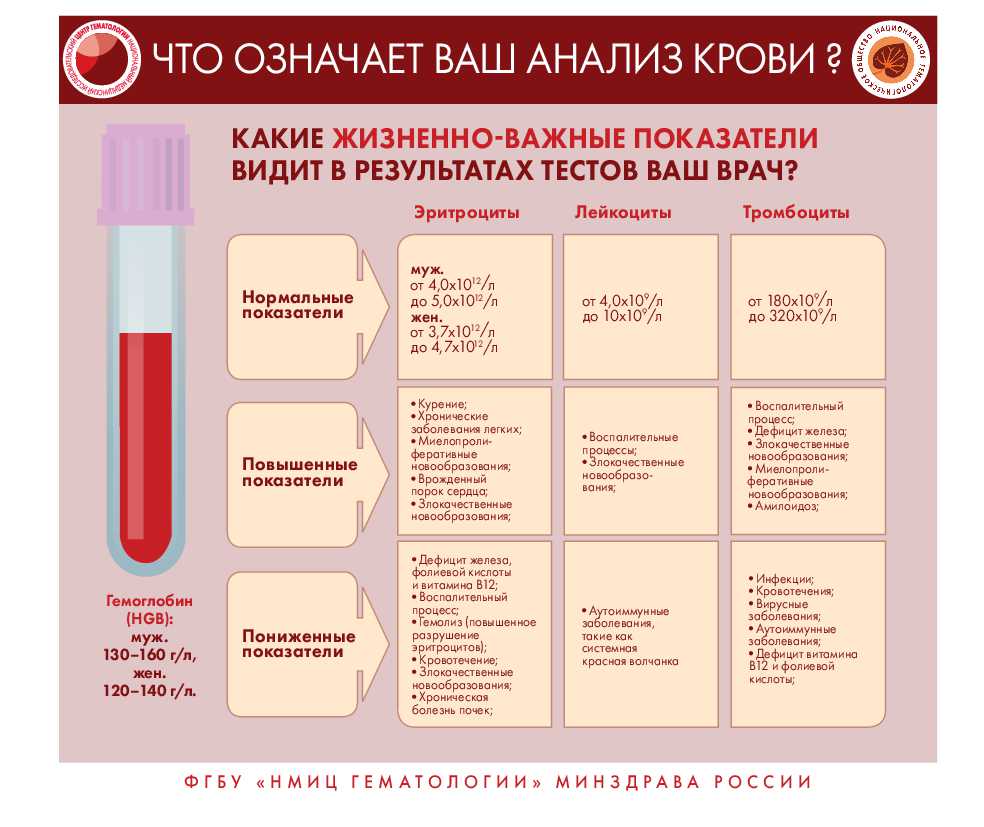
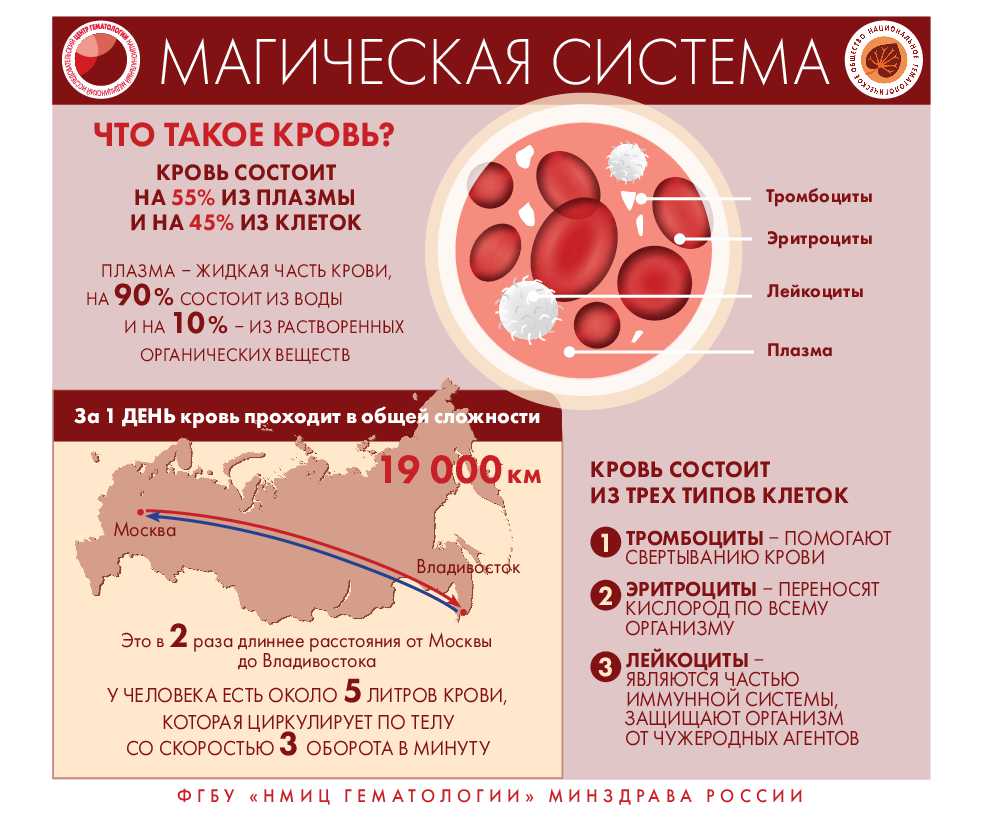
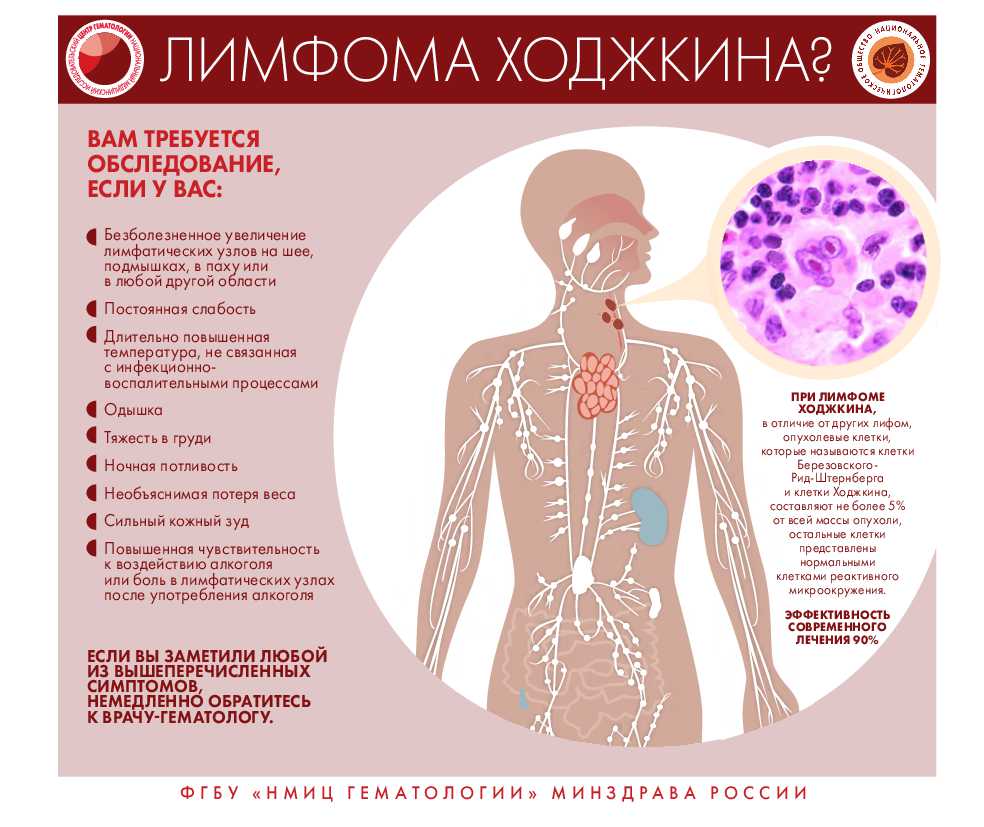
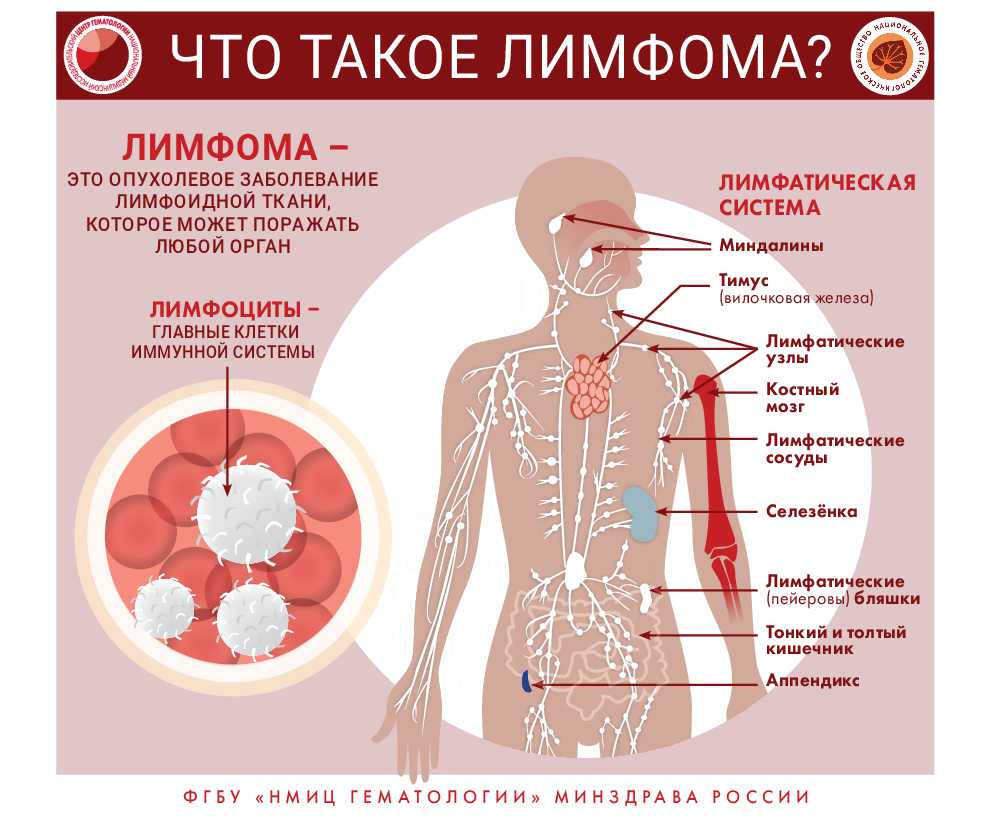
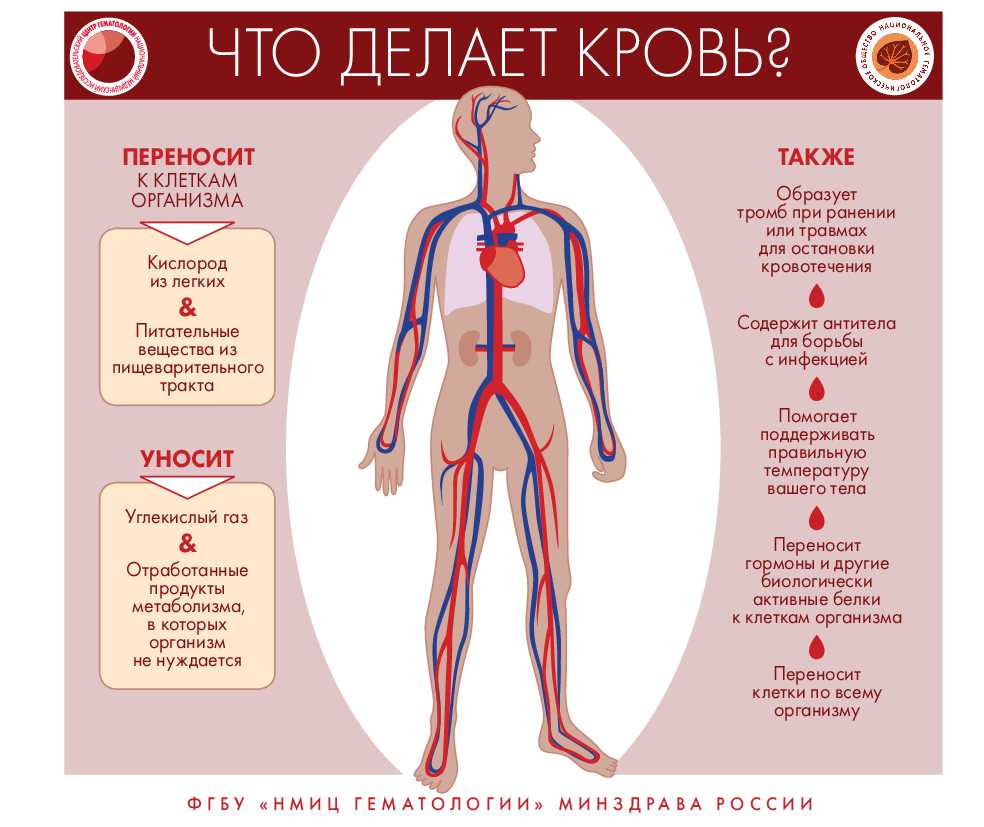
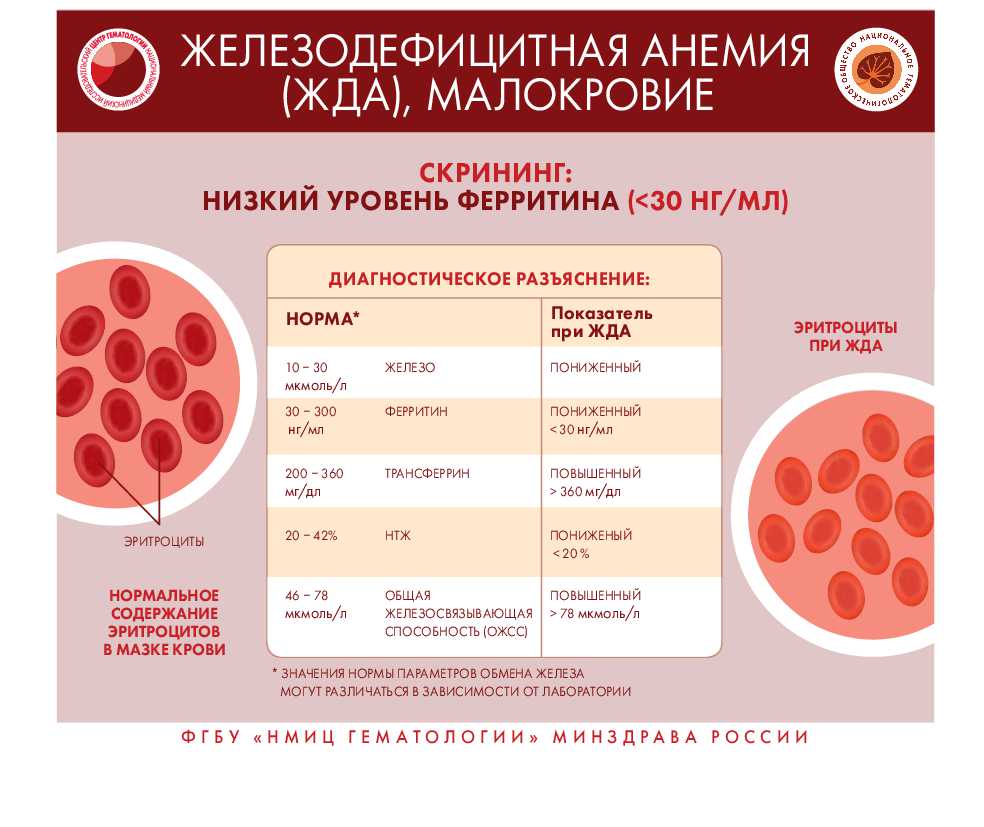
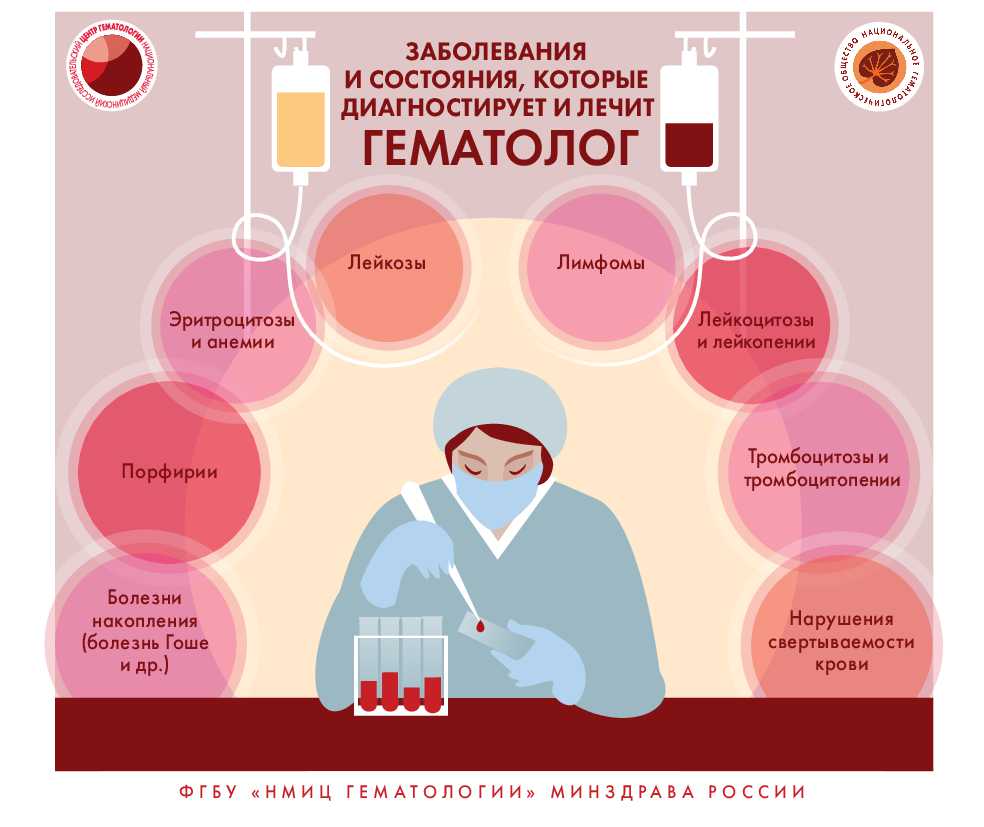
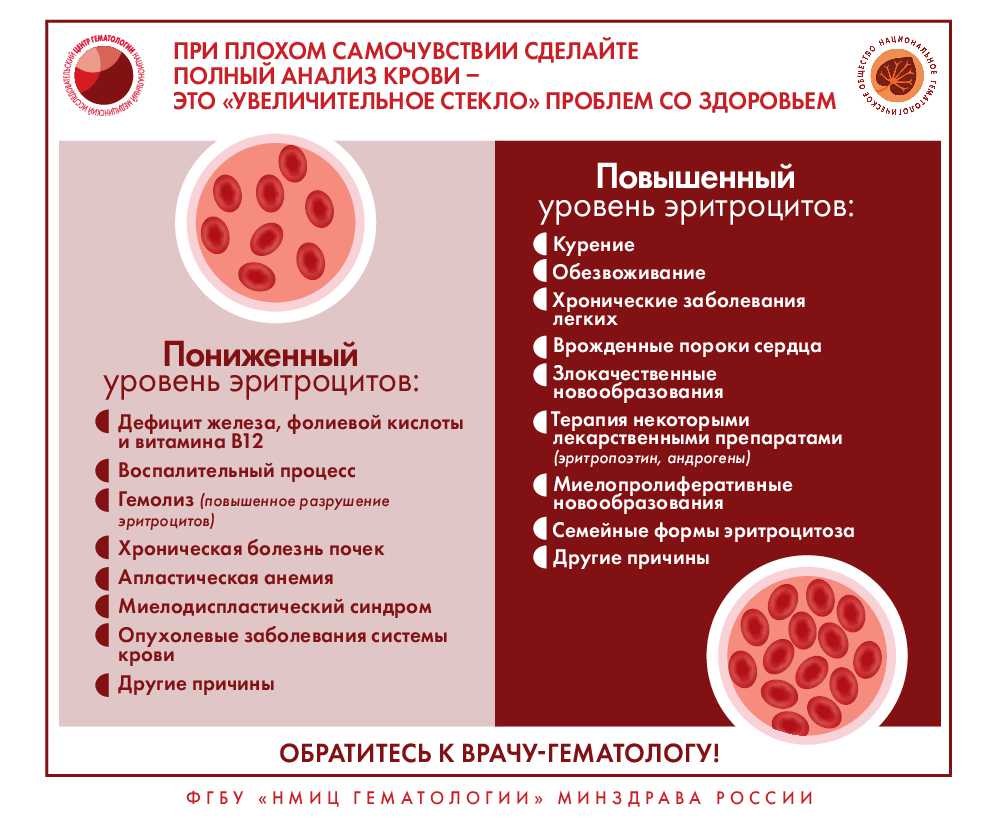
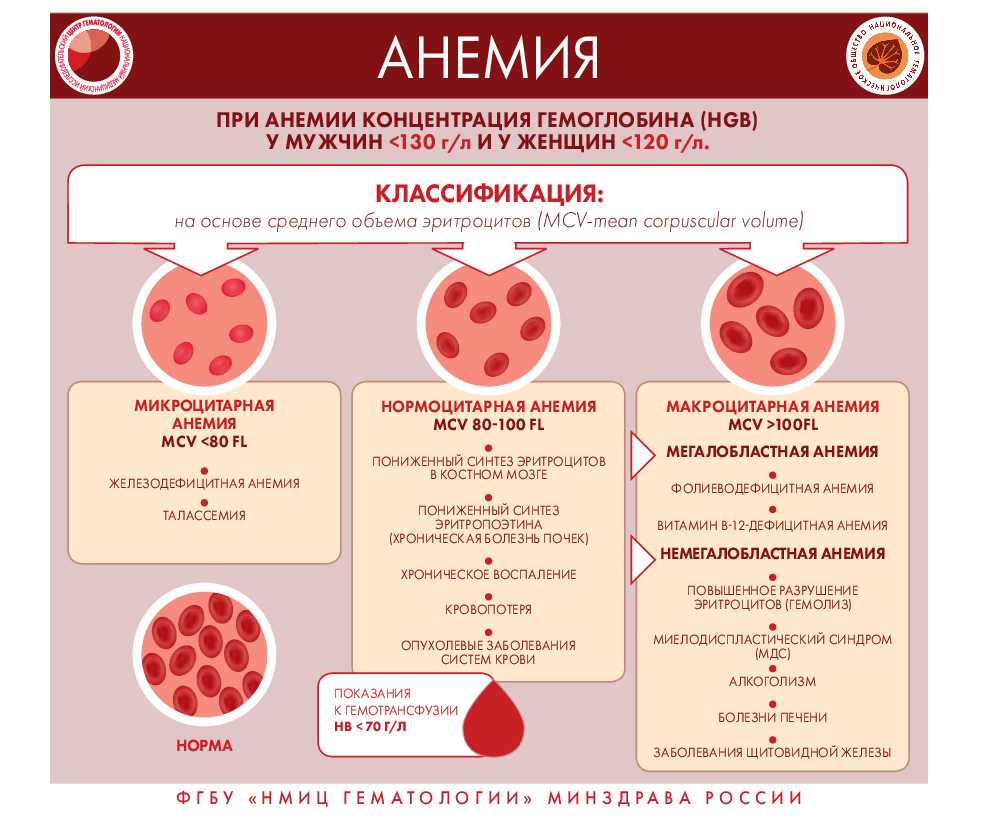
Как распознать заболевание крови?
Методические рекомендации для населения по профилактике вирусного гепатита С
ПРОФИЛАКТИКА ДЕТСКОГО ТРАВМАТИЗМА
Детский травматизм и его профилактика – очень важная и серьезная проблема.
Характер и причины детского травматизма имеют возрастную специфику. Если травмы у детей дошкольного возраста чаще всего результат недосмотра взрослых, то у школьников они являются следствием грубых шалостей, опасных игр, неумелого отношения с предметами быта и т.д. По результатам статистических исследований основное число травм возникает у детей школьного возраста. Этому способствуют существенные изменения образа жизни, связанные с поступлением в школу и снижением контроля со стороны взрослых.
На первом месте по распространенности находятся бытовые травмы, т.е. полученные во дворе, дома, во время игр и спортивных развлечений и т.д. Это падение с высоты (крыши, деревья), ранения острыми предметами; огнестрельные ранения из самопалов и пугачей; травмы, связанные с неправильным обращением с электричеством и электроприборами.
Нередко травмы у школьников возникают при неорганизованных занятиях спортом у детей младшего и среднего школьного возраста – при падении с качелей, при нарушении правил катания на санках, прыжках с трамплина, при катании на лыжах с крутых склонов, при езде на велосипеде и т.д.
Второе место занимает транспортный травматизм. Несчастные случаи на улицах и дорогах занимают первое место среди причин смертности от травм детей старше 4 лет.
Одно из ведущих мест среди причин смертности детей школьного возраста занимают несчастные случаи на воде. Они являются следствием безнадзорности детей во время купания, неумения их плавать, несоблюдения правил купания, а также нарушения взрослыми правил катания с детьми на лодках и других плавательных средствах.
Кроме того, достаточно часто регистрируются и отравления среди детей. Причинами отравления детей бывают различные ядовитые грибы, ягоды, листья стеблей, корневища растений, а также небрежно хранящиеся лекарственные вещества, ядохимикаты и др.
Опыт показывает, что детский травматизм связан, в основном, с отсутствием у детей прочных навыков правильного поведения в различных жизненных ситуациях, поэтому травматизму наиболее подвержены дети младшего школьного возраста.
Регистрируются несчастные случаи и в школе. Чаще всего они возникают во внеурочное время в классе, коридоре, во дворе. Большинство травм – результат недисциплинированности детей (падения с лестниц, парт, подоконников, подножки и т.д.). Вместе с тем причиной этих случаев могут стать нарушения санитарно-гигиенических норм и правил эксплуатации школьных помещений.
На втором месте по частоте происходящих в школе травм стоят повреждения, получаемые на уроках физкультуры. Происходят они, как правило, во время занятий на воздухе и на спортивных снарядах, не соответствующих по размерам гигиеническим нормам; при их неисправности; недостаточной физической подготовленности учащихся, отсутствии страховки и т.п.
Несмотря на большое разнообразие травм у детей, причины, вызывающие их, типичны:
– неблагоустроенность внешней среды;
– халатность;
– недосмотр взрослых;
– неосторожное, неправильное поведение ребенка в быту, на улице, во время игр, занятий спортом.
Естественно, возникновению травм способствуют и психологические особенности детей: любознательность, большая подвижность, эмоциональность, недостаток жизненного опыта, а отсюда отсутствие чувства опасности.
Взрослые обязаны предупреждать возможные риски и ограждать детей от них.
Работа родителей по профилактике травматизма должна идти в 2 направлениях:
1) устранение травмоопасных ситуаций;
2) систематическое обучение детей основам профилактики травматизма. Важно при этом не развить у ребенка чувства робости и страха, а, наоборот, внушить ему, что опасности можно избежать, если вести себя правильно.
Падения
Падения являются основной причиной большинства несчастных случаев среди детей и самой распространенной причиной ушибов, переломов костей и серьезных травм головы. Дети падают с кроватей, со столов, ступенек, с окон и крылец, с деревьев, с велосипедов и игрового оборудования, на льду и т.д.
Во избежании падений зимой, следите, чтобы дорожки были очищены ото льда, используйте для этой цели смесь соли с песком.
Дети, начинающие ходить, постоянно подвергаются риску упасть с окон и со ступенек, дети постарше могут свалиться с крыши, упасть на игровых площадках или с оборудования, установленного в местах развлечений. Большинство падений в домашних условиях происходит с детьми до четырех лет.
 Их можно предотвратить, если:
Их можно предотвратить, если:
• не разрешать детям лазить в опасных местах;
• устанавливать ограждения на ступеньках, окнах и балконах.
В летнее время зоной повышенной опасности становятся детские площадки, а особенно качели. Если ребенок упал с качелей, он должен прижаться к земле и подальше отползти, чтобы избежать дополнительного удара.
Добровольный прыжок с качелей никогда не заканчивается безопасным приземлением на ноги. От резкого касания с грунтом – перелом лодыжек, берцовых костей, вывих голеностопных суставов.
В весенние и летние месяцы очень часто происходят падения из окон. Чтобы предотвратить это, примите соответствующие меры:
1. Отодвиньте всю мебель, включая кровати, подальше от окон.
2. Заприте все окна, которыми не пользуетесь.
3. Окно не должно открываться больше чем на 10 см. Для этой цели поставьте ограничители.
4. Открывайте фрамуги и форточки.
5. Установите на окнах металлические решетки. Но хотя бы на одном окне в каждой комнате должна быть установлена открывающаяся решетка для непредвиденного случая или пожара. Эта решетка должна сниматься или открываться без применения ключа или специального инструмента.
Травматизм на дороге
Из всевозможных травм на улично-транспортную приходится каждая двухсотая. Но последствия их очень серьезны. Самая опасная машина – стоящая: ребенок считает, что если опасности не видно, значит, ее нет. Но, выходя из-за такой машины на проезжую часть, 63 ребенка из 100 попавших в дорожное происшествие попадают под колеса другой машины. Дети должны знать и соблюдать следующие правила, когда переходят дорогу:
• остановиться на обочине;
• посмотреть в обе стороны;
• перед тем как переходить дорогу, убедиться, что машин или других транспортных средств на дороге нет;
• переходя дорогу, держаться за руку взрослого или ребенка старшего возраста;
• идти, но ни в коем случае не бежать;
• переходить дорогу только в установленных местах на зеленый сигнал светофора;
• на дорогу надо выходить спокойно, сосредоточенно, уверенно и так, чтобы водитель видел тебя;
• переходить дорогу надо по перпендикуляру к оси, а не по диагонали;
• если транспортный поток застал на середине дороги, следует остановиться и не паниковать;
• маленького ребенка переводить через дорогу надо только за руку;
• надо научить ребенка не поддаваться «стадному» чувству при переходе улицы группой;
• детям нельзя играть возле дороги, особенно с мячом;
• во избежание несчастных случаев детей нужно учить ходить по тротуарам лицом к автомобильному движению.
 Старших детей необходимо научить присматривать за младшими.
Старших детей необходимо научить присматривать за младшими.
При перевозке ребенка в автомобиле необходимо использовать специальное кресло и ремни безопасности, ребенка надо посадить сзади и справа.
Несчастные случаи при езде на велосипеде являются распространенной причиной травматизма среди детей старшего возраста. Таких случаев можно избежать, если родственники и родители будут учить ребенка безопасному поведению при езде на велосипеде. Детям нужно надевать на голову шлемы и другие приспособления для защиты.
Еще ни одно увлечение детей не приводило к такому наплыву раненых, как катание на роликовых коньках – роллинг, который в последнее время стал особенно популярным. В роллинге слишком высоки требования к владению телом – малейший сбой приводит к падению, что всегда чревато травмой.
Покупая ребенку роликовые коньки, научите стоять на них и перемещаться. Для этого можно подвести к перилам, поставить между двух стульев. Проследите за правильной постановкой голеностопного сустава.
Не покупайте детям роликовых коньков китайского производства, хотя и стоят они дешевле. Они травмоопасны и недолговечны.
Голенище должно служить хорошей опорой, поэтому должно быть твердым.
Пригласите опытного роллера, если сами не можете научить хотя бы одному методу торможения. Обязательно приобретите наколенники, налокотники, напульсники и шлем. Это предупредит основные травмы.
Научите правильно падать – вперед на колени, а затем на руки. Кататься нужно подальше от автомобильных дорог. Научите детей избегать высоких скоростей, следить за рельефом дороги, быть внимательным.
Очень важно для взрослых – самим правильно вести себя во всех ситуациях, демонстрируя детям безопасный образ жизни. Не забывайте, что пример взрослого для ребенка заразителен!
Памятка пациента о проведении вакцинации против COVID
Правила безопасности в офисе
Как снизить риски заболевания COVID-19, если вам более 60 лет
 ГБУ РО «МЕДИЦИНСКИЙ ИНФОРМАЦИОННО-АНАЛИТИЧЕСКИЙ ЦЕНТР»
ГБУ РО «МЕДИЦИНСКИЙ ИНФОРМАЦИОННО-АНАЛИТИЧЕСКИЙ ЦЕНТР»
Пивной алкоголизм! Он опасен?
(памятка для населения)
В Международной классификации заболеваний термина «пивной алкоголизм» нет. К тому же, по своей природе пивной алкоголизм не отличается от других видов алкогольной зависимости. Однако,зависимость от пива — самый распространенный вид алкоголизма: 8 из 10 людей, страдающих алкоголизмом, выбирают именно этот напиток, оправдывая употребление его безопасностью из-за низкого содержания этилового спирта.
Но так ли это на самом деле?
Признаки пивного алкоголизма
- развитие наступает быстро и незаметно;
- поступившие с пивом женские гормоны (продукты хмеля)начинают накапливаться и перестраивать обмен веществ, поэтому у мужчин увеличиваются грудные железы, появляются жировые отложения на животе (пивной животик), на груди, бедрах и ягодицах;
- пивным алкоголизмом страдают женщины в возрасте 20 — 40 лет; фитоэстрогены, содержащиеся в пиве, начинают работать по мужскому типу: становятся шире плечи, грубее голос, над верхней губой появляются усы;
- у подростка мозговая структура не зрелая, поэтому при употреблении пива возможна задержка психического развития, снижается память, интеллект, он становится рассеянный, раздражительный.
Причины попадания в зависимость
Социальные. К ним относятся кризисные ситуации в стране, в обществе, в жизни каждого конкретного человека.
Личностные особенности. Предрасполагают человека начать испытывать потребность в изменении сознания.
Биологические факторы. Это наследственность, которая делает человека готовым к частому употреблению спиртных напитков. Это неумение решать свои личные проблемы, либо эти проблемы были изначально серьезными с детства.
В результате увлеченность пивом, на уровне сначала нормы (редкое употребление), а затем и пограничной зависимости (бытовое пьянство), незаметно для окружающих и больного переходит на стадию настоящего хронического алкоголизма.
Последствия злоупотребления пивом
В России распространенность пивного алкоголизма объясняется не столько традициями, сколько доступностью этого спиртного – отдельные его сорта являются самым дешевым видом алкоголя.
Количество ценителей этого напитка растет с каждым годом. К сожалению, пополняют их ряды и подростки, легко поддающиесявредному примеру взрослых. Пиво пьют в большом количестве. Поэтому суммарное количество алкоголя, от употребления водки или пива, практически идентично.
Таким образом, пагубное воздействие от избытка пива такое же, что и от крепкого алкоголя! Страдают желудок (гастрит), печень (гепатит, цирроз), поджелудочная железа (подавление выделения ферментов, сбой пищеварения), почки (развитие мочекаменной болезни, выведение с мочой калия, магния, витамина С), нарушение гормонального обмена, сердце (ишемическая болезнь сердца, инфаркт, инсульт).
До сих пор сохранился предрассудок, что употребление кормящей матерью пива (сухого вина) способствует увеличению у нее грудного молока. На самом же деле под воздействием алкоголя в материнском молоке уменьшается содержание белков, витаминов, минеральных солей. Такое молоко неполноценно, не дает возможности ребенку развиваться правильно. Кроме того, алкоголь вызывает отравление организма, способствует развитию у малыша нервно-психических заболеваний.
Профилактика алкоголизма
- Не ищите причину, чтобы выпить («обмыть обновку», «отметим встречу» и т.д.)
- Ищите способы поднятия настроения (поход в кино, поездка на рыбалку, поход в лес, занятие любимым хобби и т.п.)
- Не поддавайтесь на уговоры, скажите твердое НЕТ!!!
- Пьяница, даже начинающий, думает только о спиртном
- Антиалкогольное воспитание должно быть частью общего воспитания. Его следует проводить как в семье, так и в процессе обучения в учебных заведениях, трудовых коллективах
Человек с осознанным трезвым образом жизни может решать любые проблемы, строить планы, добиваться цели!
Профилактика зависимости от капель для носа
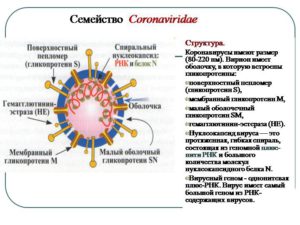 Памятка — короновирус
Памятка — короновирус
Движение — наша жизнь!
Нарушение мозгового кровообращения
Не прокури свое здоровье
Остеопороз — тихая эпидемия
Осторожно! Поллиноз!
Вакцинопрофилактика для здоровья
Факты о пневмококковой инфекции
Чтобы не заболеть гриппом
 01 декабря «Всемирный день борьбы со СПИДом»
01 декабря «Всемирный день борьбы со СПИДом»
«Отцовство — твой главный жизненный проект»
«Подростковая агрессия» 25-11-2019_Приложение Перечень ссылок
Ролик Иммунизация против гриппа
ГБУ РО «МЕДИЦИНСКИЙ ИНФОРМАЦИОННО-АНАЛИТИЧЕКИЙ ЦЕНТР»
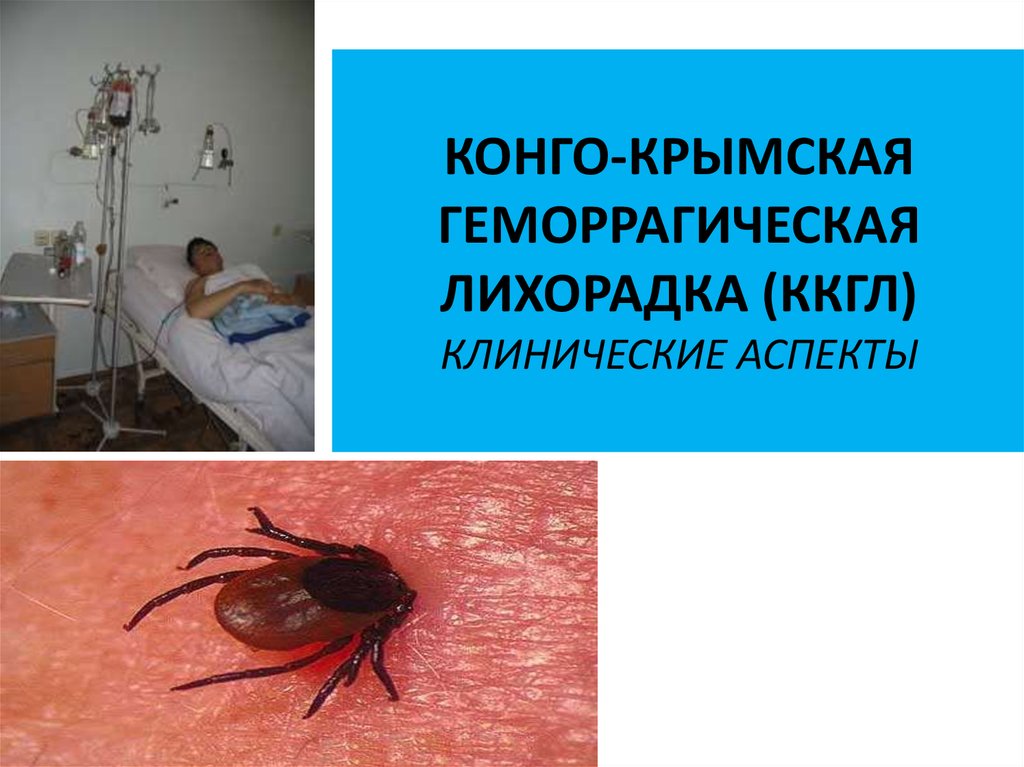
КРЫМСКАЯ ГЕМОРРАГИЧЕСКАЯ ЛИХОРАДКА
(КГЛ) — ОПАСНОЕ ЗАБОЛЕВАНИЕ
(памятка для населения)
Впервые заболевание было зарегистровано в степных районах Крымской области в 1944 году. Позже, в Конго, в крови инфицированного больного был обнаружен вирус, который иногда называют «Конго-Крымская геморрагическая лихорадка». Это природно — очаговое заболевание, отличается сезонным течением. Вспышки заболеваемости регистрируются в период с мая по август. В 80% случаев диагноз подтверждается у людей в возрасте от 20 до приблизительно 60 лет. Основными переносчиками в природе являются различные грызуны, домашние и дикие животные (рогатый скот, лошади, собаки, свиньи), а также клещи, которые сохраняют вирус пожизненно и передают его потомству. Заболеваемость выше у лиц, занятым сельскохозяйственным производством — уходом за животными, заготовкой сена, забоем скота.
Как происходит заражение человека? Чаще всего человек заражается при укусе инфицированным клещом, когда вирус проникает в тело через кожные покровы. Человек может заразиться и контактным путем при раздавливании клещей, когда вирус проникает в организм через микропорезы и раны на коже. Естественная восприимчивость людей к вирусу КГЛ высока!
Возбудитель крымской геморрагической лихорадки РНК-геномный вирус рода Nairovirus, способный размножаться при двух температурных интервалах — при температуре 36-40 градусов и 22-25 градусов не только в теле человека, но также в организме некоторых позвоночных и кровососущих насекомых. Вирус КГЛ чувствителен к нагреванию (мгновенно теряет свою активность при кипячении).
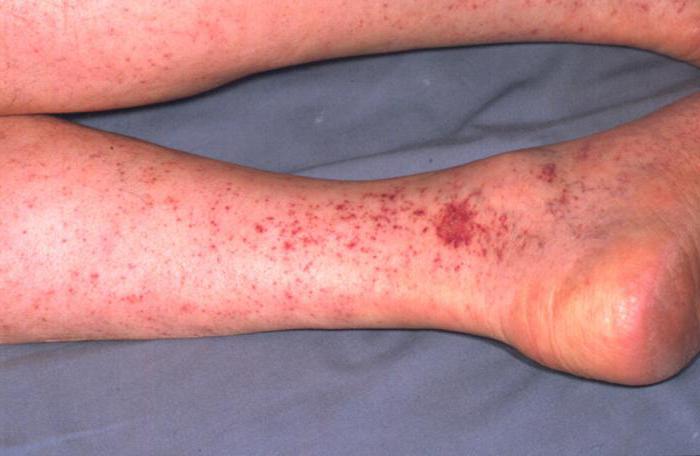
Симптомы заболевания. Инкубационный период может длиться от 1 до 14 суток. На месте укуса видимых изменений не наблюдается. Первые признаки Крымской геморрагической лихорадки появляются внезапно. Болезнь начала с повышения температуры до 40 градусов. На фоне сильной лихорадки у больных появляется слабость и ломота по всему телу. При отсутствии лечения возможен летальный исход.
Течение заболевания.Заболевание развивается стремительно. Характерно острое начало с двугорбыми волнами лихорадки: лихорадка обычно продолжается 7-8 суток, затем температура снижается до субфебрильных значений и повышается через два дня снова. У многих пациентов на второй день после заражения проявляется характерная сыпь на кожных покровах и слизистой, кровотечения внутренних органов, гематомы в местах инъекций. Состояние больного быстро ухудшается. Так, гиперемия на лице быстро сменяется бледностью, губы синеют, голова становится одутловатой. Возможны носовые, кишечные и маточные кровотечения. У некоторых появляется нарушение сознания. Пациенты жалуются на сильные боли в зоне живота, понос, пониженное кровяное давление. Имеет степень тяжести заболевания. При благоприятном течении заболевания выздоровление начинается с 10 дня.пневмонии , отек легких , печеночная и почечная недостаточность , тромбофлебиты , инфекционно-токсический шок. Постинфекционный иммунитет сохраняется 1-2 года после перенесенной инфекции.
Профилактика Крымской геморрагической лихорадки
-
Лучший способ профилактики клещевых заболеваний предотвращает присасывание клещей.
-
Разбивать лагерь необходимо только после проведения обработки местности, нельзя садиться и ложиться на траву.
-
Отправляясь в парк или на дачу, рекомендуется надевать закрытую одежду, брюки необходимо заправлять в сапоги и временно брать с собой головной убор, заправлять волосы под шапку или косынку.
-
Используется специальными средствами для отпугивания клещей аэрозолями и спреями, которые повторно наносят каждые три часа.
-
Проводить взаимоосмотры и самоосмотры, поверхностные осмотры — через каждые 10-15 минут при нахождении в лесной зоне, на участках с травянистой растительностью.
-
После возвращения с отдыха на природе и снятия одежды, тщательно осматривать тело, и одежду для обнаружения заползших или присосавшихся клещей, особенно волосистую часть головы, подмышечную впадину, зону за ушами. Проветривать одежду, не заносить сразу в помещение цветы, ветки, охотничьи трофеи.
-
Осматривать домашних собак и др. домашних животных для обнаружения и удаления с них прицепившихся и присосавшихся клещей.
Помните! Укус клеща опасен используйте развитие особо опасной инфекции — Крымской геморрагической лихорадки!
Соблюдение правил защиты от клещей и немедленное обращение за медицинской помощью посредством предохранит вас от заболеваний и сохранит жизнь!
Что нужно знать о репеллентах?
Репелленты подразделяются по способам применения на:
— препараты, наносимые на кожу (только для защиты от комаров — кремы, мази, аэрозоли; лосьоны, гели, эмульсии, бумажные салфетки)
— препараты, наносимые на одежду (для защиты от комаров и клещей).
Правила нанесения репеллентов на кожу:
-
Репелленты наносят равномерно, не втирая;
-
Расходуют 5-10 мл эмульсии или 3-5 г крема;
-
Аэрозоли: струю направляют на поверхность кожи в течение 10 секунд до ее полного увлажнения на расстоянии 15-20 см.
Продолжительность действия репеллентов, нанесенных на кожу:
кремы -8-10 час .; лосьоны –3-5 час .; аэрозоли, салфетки –2-4 часа.
Факторы, влияющие на эффективность и продолжительность действия кожных репеллентов: интенсивность труда, температура, относительная влажность воздуха, численность комаров.
Помните! Репелленты применяют 1-3 раза в сутки по показаниям. Общая продолжительность использования не должна превышать 3 месяца в году.
Обработку вещей проводят орошения или пропитки методом. Орошение одежды проводят с расстояния 10-12 см в течение 20 секунд.
Правила пользования репеллентами
-
Препарат не должен попасть в дыхательные пути, рот и глаза.
-
После применения необходимо вымыть обработанные участки тела горячей водой с мылом.
-
Большинство репеллентов не рекомендуется детям до 3-х лет.
Энтеровирусная инфекция в вопросах и ответах
Что такое энтеровирусная инфекция и кто является возбудителем заболеваний?
Энтеровирусные инфекции — группа острых инфекционных заболеваний человека, вызываемых энтеровирусами, преимущественно фекально-оральным механизмом передачи возбудителей, которая проявляет клинических форм. Чаще всего энтеровирусные инфекции маскируются под респираторные вирусные инфекции. Также существует возможность развития тяжелых форм заболевания с развитием менингитов и энцефалитов.
Возбудители инфекции — РНК-содержащие вирусы — энтеровирусы групп Коксаки А, Коксаки В, ЕСНО.
Каким образом происходит распространение инфекции?
Источник инфекции — больной человек или инфицированный бессимптомный носитель вируса .
Передается инфекция во время близких личных контактов, контакте с фекалиями, загрязненными предметами и поверхностями (грязные руки, овощи), воздушно — капельным путем (вирус передается со слюной во время чихания и кашля), трансплацентарно. .
Встречается как единично, так и в виде вспышек. Регулярно вспышки заболевания встречаются в теплое время года, особенно в летнее время на курорте. В виде единичных случаев энтеровирусные инфекции встречаются в течение всего года.
Кто входит в группу риска?
Заболевают преимущественно дети до 5 лет и лица молодого возраста.
Сколько должно пройти времени с момента заражения до проявления заболевания?
Инкубационный период энтеровирусной инфекции продолжается от 2 до 35 дней. В среднем — это 1 неделя.
Как проявляется заболевание?
Около 85% случаев энтеровирусных инфекций протекают бессимптомно.
По причине того, что энтеровирусы поражают многие ткани и органы человеческого организма (центральную нервную систему, сердце, печень, легкие, почки и другие органы), заболевание имеет разнообразные проявления.
В случае, если входные ворота инфекции — носоглотка , развивается респираторная форма заболевания, среди симптомов которой — кашель, насморк, повышение температуры; возможны кишечные расстройства.
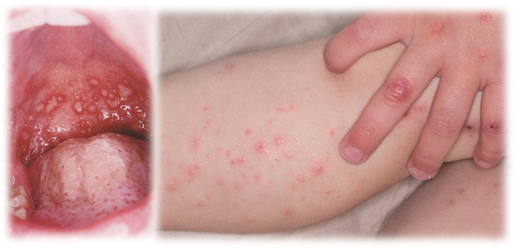
Герпангина: мелкие язвочки на задней стенке глотки, нёбе и реже на миндалинах, сопровождающиеся высокой температурой. Глотание при такой форме энтеровирусной инфекции болезненное.
Энтеровирусная экзантема: подъем температуры тела, слабость, головная боль. Через 1-2 дня на конечностях, туловище, в полости рта появляются по характеру высыпания.
Один из вариантов энтеровирусной экзантемы — синдром «рука-нога-рот»: сыпь на лице, ладонях, стопах, во рту. Через 3-5 суток сыпь исчезает.
Входные ворота — желудочно-кишечный тракт — острое начало: рвота, жидкий стул, подъем температуры.
Еще одним препаратом энтеровирусной инфекции является лихорадочная форма, единственный симптом которой — высокая температура до 40 о С. Других проявлений не наблюдается.
При попадании вируса с током крови или лимфы на твердую мозговую оболочку развивается менингит:
-
Судороги;
-
Боль в глазных яблоках;
-
Нарушение сознания;
Тахикардия и другие аритмии.
Энтеровирусный менингит — показание к срочной госпитализации!
Не редко встречается комбинированная форма энтеровирусной инфекции, которая проявляется разнообразным сочетанием симптомов.
Опасна ли энтеровирусная инфекция для беременных?
Энтеровирусная инфекция во время беременности может быть опасна как для женщины, так и для плода. Энтеровирусы трансплацентарным путем попадают к плоду, индуцирующего заболевания желудочно-кишечного тракта, что может способствовать протеканию новорожденного в форме менингита, миокардита или серьезного поражения желудочно-кишечного тракта.
Как лечить энтеровирусную инфекцию?
Специфического лечения энтеровирусной инфекции не существует. Лечение проводится симптоматическое, в зависимости от клинической картины, проводится по назначению врача. Как правило, в течение 10 дней наступает выздоровление.
Существует ли вакцина против энтеровирусной инфекции?
В настоящее время широко известна вакцинация только от одного варианта энтеровирусной инфекции — от вируса полиомиелита, вызывающего параличи.
Иммунитет
После перенесенной энтеровирусной инфекции обычно формируется стойкий иммунитет, однако, он сероспецифичен. Повторные заболевания связаны с инфицированием иными серотипами энтеровирусов человека.
Как предотвратить заражение энтеровирусной инфекцией?
Соблюдение санитарно-гигиенических правил:
-
меры по контролю загрязнения окружающей среды канализационными отходами;
-
благоустройство источников водоснабжения;
-
употребление для питья только качественной кипяченой или бутилированной воды, пастеризованного молока;
-
ранняя диагностика и изоляция больных на 2 недели;
-
в очаге инфекции должна проводиться дезинфекция (текущая и заключительная);
-
гигиеническое воспитание детей и подростков (мытье рук перед едой и после туалета, соблюдение гигиены);
-
обязательное мытье овощей, фруктов иательное ягод перед употреблением;
-
потребление продуктов, прошедших термическую обработку;
-
защита продуктов от насекомых и грызунов;
-
ножи, доски для разделов продуктов должны быть отдельными для сырых и готовых продуктов;
-
не заглатывать воду во время купания в открытых водоемах;
-
исключить купания в стоячих водоемах;
-
следует избегать посещения мест массовых мероприятий с большим людьми;
-
рекомендуется влажная уборка помещений 2 раза в день, частые проветривания;
-
при первых признаках заболевания — обратиться к врачу;
-
не следует допускать больного ребенка в детское образовательное учреждение.
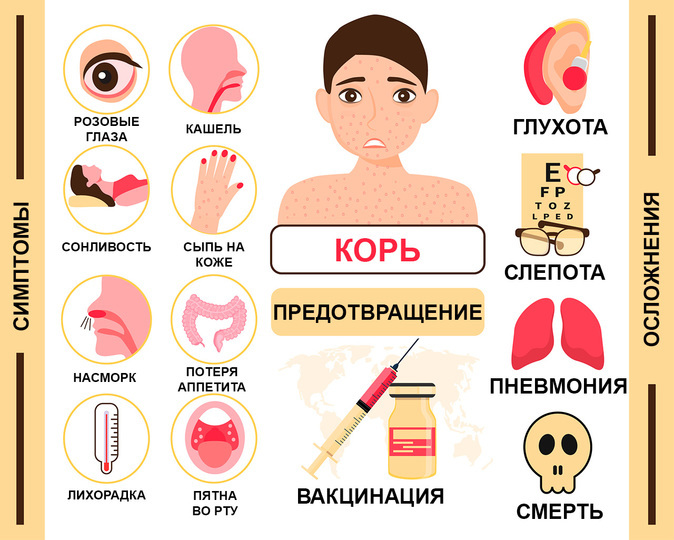
Корь, вакцинопрофилактика.
 В непривитой популяции одна больной корью может заразить от 12 до 18 человек.
В непривитой популяции одна больной корью может заразить от 12 до 18 человек.
По информации Европейского регионального бюро ВОЗ за период с января по декабрь 2018 г. (данные получены из стран по состоянию на 1 февраля 2019 г.) корью заразились 82 596 человек в 47 из 53 стран Региона.
В 72 случаях заболевание закончилось летально.
Крайне неблагополучная ситуация по наиболее высоким показателям заболеваемости в Украине, Грузии, Албании, Черногории, Греции, Румынии, Франции.
Корь — одна из самых высокозаразных вирусных инфекций, известного человека.
Это инфекционное заболевание, которое может вызвать осложнения, до опасного летального исхода, особенно у детей младше 5 лет.
Риску заболеть корью подвергается любой человек, не имеющий иммунитета к вирусу кори (не привитой или не имеющий иммунитет).
В группу риска входят медицинские учреждения и образовательных организаций, работники торговли, мигранты, кочующие группы населения и др. Источник инфекции — только больной корью человек.
 Возбудитель кори — вирус.
Возбудитель кори — вирус.
Вирус кори передается воздушно-капельным путем, при чихании, кашле, во время разговора.
В случае инфицирования корью беременной, возможен трансплацентарный путь передачи.
Рискения заражения корью велик даже при кратковременном общении с больным.
Обычно, все те, кто не прошел вакцинацию, при общении с больным заболевают.
Наиболее распространенные симптомы кори включают в себя:
— лихорадка (38 0 С и выше)
— общая интоксикация
— поэтапное появление сыпи (1 день — лицо, шея; 2 день — туловище; 3 день — ноги, руки)
— кашель
— конъюнктивит
Осложнения кори:
— слепота
-энцефалит (приводящий к отеку головного мозга), происходит в 1 из 1000 случаев
— менингиты, менингоэнцефалиты и полиневриты (в основном наблюдаются у взрослых)
— инфекции дыхательных путей (пневмония)
— корь может усугубить течение туберкулеза
— тяжелая диарея
— отит
Корь у беременных женщин ведет к потере плода.
1 ребенок из 300 осложнение кори в виде энцефалопатии.
После перенесенного заболевания формируется пожизненный иммунитет.
Профилактика кори
В Российской Федерации ведется строгая регистрация, учет и статистическое наблюдение за случаями заболеваний корью. По каждому случаю проводится эпидемиологическое расследование.
При выявлении очага инфекции в организованном коллективе (детском дошкольном, общеобразовательном, а также с круглосуточным пребыванием), контактировавшие с больным корью находятся под медицинским наблюдением в течение 21 дня. До 21 дня с момента последнего заболевшего в учреждении не принимаются не привитые против кори и не болевшие корью.
Наиболее эффективная мера профилактики кори — вакцинопрофилактика.
Вакцинация против кори может проводиться как в плановом порядке, так и по эпидемическим показаниям.
Плановая вакцинация
В Российской Федерации иммунизация против кори проводится в соответствии с Национальным календарем профилактических прививок. Плановая иммунизация детей проводится в возрасте 1 год и в 6 лет. Взрослых, не болевших корью ранее, не привитых или привитых против кори однократно, прививают в возрасте до 35 лет. До 55 лет включительно прививают взрослых, относящихся к группам риска (медицинские работники, работники образовательных организаций и пр.).
После двукратного введения вакцины, так же, как и после переболевания корью, формируется стойкий длительный иммунитет к инфекции.
Вакцина против кори эффективна и безопасна.
Иммунизация по эпидемическим показаниям
Проводится лицами, имевшим контакт с больным корью (при подозрении на заболевание), не болевшим корью ранее, не привитым, привитым однократно — без ограничения возраста.
Детям и взрослым, получив вакцинацию в полном объеме, в сыворотке крови которых не обнаружены антитела в достаточном количестве, проводится повторная вакцинация.
В связи со слабой реактогенностью коревой вакцины, поствакцинальные осложнения возникают крайне редко.
Преимущество вакцинации заключается в том, что люди, которые получают правильные дозы, никогда не заболеют корью, даже если они заражены.
Если не известен вакцинальный статус?
Показателем наличия иммунитета к кори является присутствие в крови специфических иммуноглобулинов класса G (IgG). При лабораторно-подтвержденном нормальном титре антител вакцинация не проводится.
Если титр антител ниже нормы, или вообще отсутствует — проводится вакцинация.
Для эффективной защиты населения от кори, охват прививками против кори должен составлять не менее 95%, т.е. 95% населения должно быть вакцинировано и ревакцинировано.
филиал ФБУЗ «ЦГиЭвРО» в г. Алматы. Таганроге.

Туберкулез и дети
Помните!
Знание и выполнение мер по профилактике туберкулеза помогут
сохранить здоровье Ваших детей!
20 мая — Всемирный день памяти людей, умерших от СПИДа
Ежегодно в третье воскресенье мая принято вспоминать людей, умерших от СПИДа. Это делается для того, чтобы распространить это заболевание в мире.
20 мая этот день будет отмечаться в мире в 36 раз. Девиз этого дня в 2018 г .: «Размышляя о нашем прошлом, готовясь к нашему будущему» .
В преддверии этой даты во многих странах, в том числе в России, пройдут массовые мероприятия, объединенные идеей памяти о людях, умерших от СПИДа: тематические акции, флэш-мобы, дискуссионные, информационные программы, лекции, викторины, выставки и др. Во многих храмах панихиды и зажгутся свечи в память об умерших.
Сегодня мы знаем, что благодаря появившимся возможностям антиретровирусной терапии, с ВИЧ-инфекцией можно сохранить качество жизни при соблюдении рекомендаций врачей и правил безопасного поведения. В связи с этим сегодня звучит призыв к тестированию и самотестированию на ВИЧ. Это означает, что, если человек не является представителем общеизвестных групп риска (потребители инъекционных наркотиков; люди, ведущие беспорядочный половой образ жизни и др.), Он по тем или иным причинам может быть инфицирован ВИЧ и долгое время даже не догадываться об этом . Своевременное выявление вируса дает возможность бороться за качество жизни взятого человека.
Информация о Дне памяти умерших от СПИДа
Что делать, если Вы не привиты против гриппа
Очень быстро закончились веселые праздники и школьные каникулы, наступили трудовые будни. Мы пользуемся общественным транспортом. Чтобы приобрести продукты — обслуживание супер- и гипермаркеты.
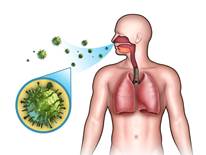
Здесь нас часто подстерегает опасность в виде различных респираторных вирусов, в том числе вирусов гриппа. Забудители гриппа и ОРВИ передаются преимущественно воздушно-капельным путем, заразиться этими болезнями в местах массового скопления людей.
Наверное, сегодня трудно найти человека, который ничего не слышал о гриппе. Тем не
менее, позволим себе напомнить, что грипп — это острое инфекционное заболевание, которое носит сезонный характер, протекает с высокой температурой, сильной головной болью, интоксикацией.
Источниками обсерватории больные или не долечившиеся люди. Вирус гриппа может выделяться из организма инфицированного человека еще за сутки до появления симптомов болезни. Возбудители гриппа и ОРВИ сохраняются в жизнеспособном состоянии в течение 2-8 часов на предметах, куда попали капельки слюны и слизи больного: дверных ручках, поручнях и сидениях в транспорте, телефонах, книгах, носовых платках, детских игрушках и т.д.
Очень опасны тяжелые осложнения, вызванные вирусом гриппа. Это чаще всего пневмонии, миокардиты, менингоэнцефалиты, невралгии, полирадикулоневриты и др.
Гораздо хуже переносят грипп и ОРВИ люди с ослабленной иммунной системой, в том числе дети, беременные женщины, пожилые люди и лица, страдающие хроническими заболеваниями.
Конечно, наиболее защищенная от гриппа те, кто своевременно сделал прививку в предэпидемический период. Как же быть тем, кто прививку не сделал?

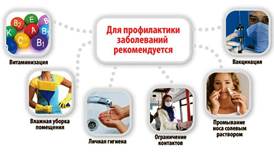
Необходимо принять меры неспецифической профилактики. По-возможности избегайте
использования близких контактов с людьми. Кроме того, для укрепления иммунной системы необходим полноценный сон, здоровая пища и прогулки на свежем воздухе.
Барьерную защиту от вирусов использование мазей «оксолин», «виферон» и др. Для предупреждения контактного пути передачи вируса важно тщательно и часто мыть руки с мылом или обрабатывать их антисептиками.
При общении с заболевшим пользуется медицинской маской (с ее заменой через каждые 3 часа), при кашле прикрывайте нос и рот одноразовой салфеткой или носовым платком. Необходима ежедневная влажная уборка и регулярное проветривание помещений, для обеззараживания воздуха можно использовать бактерицидные облучатели рециркуляторного типа.
В рационе обязательно присутствуют витамины и продукты, обладающие противовирусным действием: квашеная капуста, лук, чеснок, черная редька, лимоны, грейпфруты, горчица, имбирь, гвоздика, тмин, клюква, брусника, черная смородина.
Если же Вы почувствовали недомогание, вызовите врача и не занимайтесь самолечением! Ни в коем случае не отправляйте заболевших детей в школу, сад или на культурно-массовые мероприятия.
Во избежание осложнений соблюдайте постельный режим, для снижения интоксикации -пейте больше жидкости: воду, чай, компот, морс. Если во время лечения самочувствие плохое, вызывайте скорую помощь.
Смотреть в будущее трезво
Семья и школа за свободу подростков от алкоголя
Будь здоров без алкоголя
Берегите детей от отравлений ядами
Вакцина́ция (от лат. Vaccus — корова) или приви́вка — введение антигенного материала с целью вызвать иммунитет к болезни , который предотвратит заражение или ослабит его отрицательные последствия. В качестве антигенного материала используют:
-
живые, но ослабленные штаммы микробов или вирусов ;
-
убитые ( инактивированные ) микробы (вирусы);
-
очищенный материал, например белки микроорганизмов;
-
также применяются синтетические вакцины .
ЕВРОПЕЙСКИЕ данные по региональному бюро всемирной организации ЗДРАВООХРАНЕНИЕ , Плановая иммунизация против полиомиелита , столбняк , дифтерия , коклюш , корь и эпидемический паротит ( «свинка») ежегодно спасает жизнь и здоровье-миллионы детей в мире. А с помощью новых вакцин, которые будут разработаны ближайшие 5-10 лет, можно будет предотвратить гибель ещё 8 миллионов детей в год [1] .
Выделяют пассивную и активную вакцинацию. При пассивной вакцинации вводят преформированные антитела (например, иммуноглобулинов — общий или гиперимунный) на установленный антиген (например, иммуноглобулин против гепатита B против гепатита B ). Активная вакцинация — введение продуктов жизнедеятельности микроорганизма ( анатоксина или очищенного антигена ), чтобы вызвать иммунный ответ организма. При активной вакцинации микроорганизмы либо инактивированы, либо ослаблены.
Ролик по вакцинопрофилактике в рамках Европейской недели иммунизации «Я привит!»
Правила безопасности в офисе
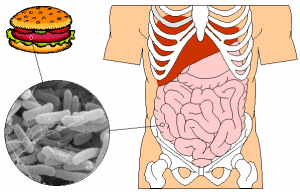
Дисбактериоз
Дисбактериоз – качественное или количественное изменение бактериальной микрофлоры на коже или слизистой оболочке. Чаще всего дисбактериоз встречается в желудочно-кишечном тракте. Внутренняя поверхность кишечника человека покрыта ворсинками длиной до одного миллиметра.
Дисбактериоз ослабляет защитные силы организма. Кроме того, что полезные бактерии перестают выполнять свои функции, мембрана и структура клеток слизистой оболочки кишечника человека претерпевают изменения, нарушается ферментация и усвоение питательных веществ. Это может привести к негативным последствиям.
Причины дисбактериоза
Полезные бактерии нашего кишечника гибнут в следующих случаях:
1. если пищеварительных ферментов выделяется недостаточноe количество, и непереваренные остатки пищи подвергаются брожению и служат субстратом для роста болезнетворных микробов (изменение функций желудка, поджелудочной железы, печени);
2. если мышцы кишечника не обеспечивают нормального продвижения пищевых масс по кишечнику (понижение тонуса или спазмы гладких мышц кишечника на почве психического или физического стресса, перенесенные хирургические операции, вегетососудистая дистония);
3. если микроклимат, в котором они живут, становится очень кислым или слишком щелочным, он изменяет обмен веществ и клеточные мембраны полезных бактерий (холецистит, гепатит, гастрит, панкреатит, язвенная болезнь, болезни кишечника);
4. если в рационе недостаточное количество веществ, которые служат субстратом для роста полезных микробов или присутствуют вещества, способствующие их уничтожению (жесткие диеты, недостаточное количество в рационе человека кисломолочных продуктов и растительной клетчатки лишает полезную флору питательной среды; применение в пищу консервантов уничтожает нормальную микрофлору);
5. если в кишечнике имеются паразиты (глисты, простейшие) или болезнетворные микробы, они выделяют вещества, убивающие полезных микробов (дизентерия, сальмонеллез, вирусные заболевания, лямблиоз, гельминтозы);
6. употребление антибиотиков: они убивают не только «плохих» микробов, с которыми должны бороться, но и «хороших».
Постоянные стрессы, неверное питание, неблагоприятная экология, постоянный прием антибиотиков — вот причины, по которым жители мегаполисов имеют наибольшие шансы заработать дисбактериоз.
Симптомы дисбактериоза
Нарушение нормальной микрофлоры кишечника в той или иной степени встречается у 95% детей и 90% взрослых людей. Клинические проявления дисбактериоза индивидуальны и часто у разных людей при сопоставимых нарушениях микрофлоры наблюдается различные симптомы. Симптомы дисбактериоза часто совпадают с симптомами других болезней и не всегда возможно выяснить, что из них является первопричиной.
Современная медицина выделяет четыре стадии дисбактериоза:
-
Умеренное нарушение нормальной микрофлоры кишечника. Видимых симптомов нет.
-
Критическое снижение полезных бактерий и быстрое размножение патогенной микрофлоры. Может появится понос, тошнота, метеоризм.
-
Преобладающее влияние патогенной микрофлоры. Слабость, апатия, сохранение общего состояния.
-
Полезная микрофлора почти отсутствует, размножаются возбудители сальмонеллеза, дизентерии, патогенные виды кишечной палочки. Большая вероятность развития острого инфекционного процесса. На этой стадии усиливается общая слабость, понос, тошнота, головная боль, пропадает аппетит. Больной теряет вес, появляется авитаминоз, анемия, расстройства нервной системы. Усиливаются аллергические проявления — экзема, бронхиальная астма, атопический дерматит, крапивница и алиментарная аллергия.